Kératocône
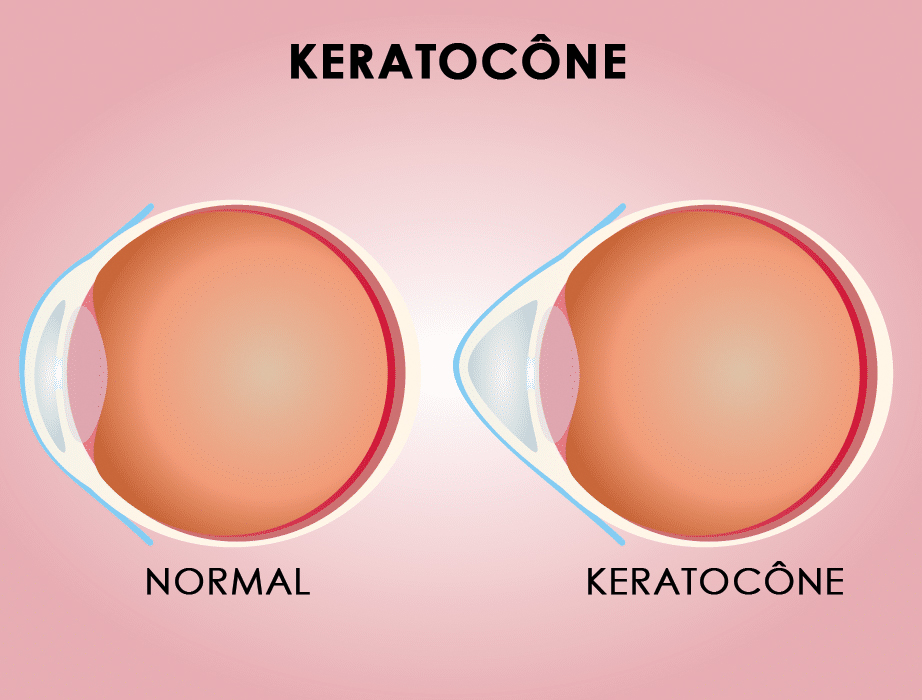
Le kératocône est une déformation progressive de la cornée (le hublot de l’œil).
Elle perd donc sa forme sphérique et arrondie de ballon de foot pour devenir pointue et fine au fil des années.
Comme elle devient plus cambrée (pointue), la cornée induit un astigmatisme. D’abord modéré et régulier, il se corrige en lunettes et lentilles et passe souvent inaperçu, c’est le stade infraclinique.
Plus la déformation de la cornée continue plus l’astigmatisme devient irrégulier, c’est-à-dire qu’il ne se corrige plus simplement avec des lunettes et la vision baisse.
Un patient ayant un kératocône avancé aura par exemple 6/10e maximum en vision de loin alors qu’il porte des lunettes avec une correction maximale.
Le kératocône est favorisé par :
- le frottement des yeux++, c’est le principal facteur d’évolution de la maladie
- la génétique et l’hérédité
- l’allergie oculaire
- l’association à d’autres pathologies
Etablir le diagnostic de kératocône au stade avancé est aisé. On constate objectivement la déformation cornéenne sur nos examens et l’apparition d’un astigmatisme irrégulier.
Les formes débutantes (frustes, infracliniques) sont plus difficiles à mettre en évidence et relèvent du spécialiste de la cornée. Il s’agit d’un faisceau d’argument entre l’histoire clinique, l’examen de la vision, l’épaisseur de la cornée (pachymétrie) et bien sur l’OCT-TOPOGRAPHIE, principal examen de dépistage.
Sa prise en charge repose sur 3 axes :
1) La surveillance OCT-topographique
Tous les 3 mois/6 mois/12mois, selon l’importance du kératocône, un examen de contrôle avec réalisation d’une topographie est nécessaire. C’est le même examen que l’on répète dans le temps pour suivre l’évolution du kératocône. On appelle cela un « follow up »
Ces topographies répétées, véritables cartographies de la cornée, ont pour objectif de répondre à une seule question : Est-ce que la maladie est stable ? ou est-elle évolutive ?
2) La stabilisation de la maladie
La plupart du temps, le kératocône se stabilise tout seul vers 35 ans. Mais avant cela il aura eu le temps de déformer définitivement la cornée et de provoquer un baisse de vision définitive.
Tout l’enjeu est donc d’empêcher l’évolution bien avant 35 ans, le plus tôt possible.
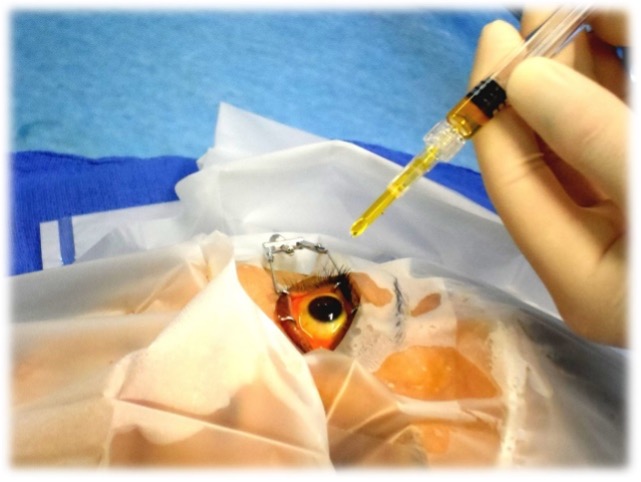
Pour cela on peut réaliser un crosslinking. Il s’agit d’une procédure chirurgicale simple qui vise à rigidifier la cornée pour qu’elle arrête de se déformer.
Elle se passe en 2 phases
- instillation de riboflavine (= vitamine B2) qui photosensibilise la cornée
- passage de la cornée sous une lampe à UV pour modifier les liaisons entre les cellules de la cornée (keratocytes) afin de les rigidifier et d’empêcher leur déformation
3) La réhabilitation visuelle
Le keratocone évolué provoque un astigmatisme irrégulier qui fait baisser la vision et la rend non améliorable par le port des lunettes.
Afin de diminuer cet astigmatisme et réaugmenter la vision il existe plusieurs solutions :
- Adaptation en lentilles spéciales keratocone : rigides, semi-rigides ou sclérales
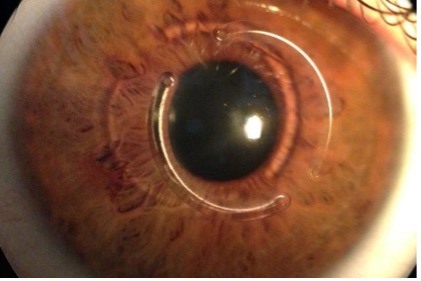
- La pose d’anneau intra-cornéen, assistée par le laser, pour gommer la déformation de la cornée
- La chirurgie au laser excimer (PKR) pour aplatir la partie la plus pointue du cône et gommer l’astigmatisme, quand celui-ci est stabilisé
- La greffe de cornée, en dernier recours
Chacune de ces techniques nécessiterait à elle seule une page web à part entière, votre ophtalmologiste pourra vous conseiller
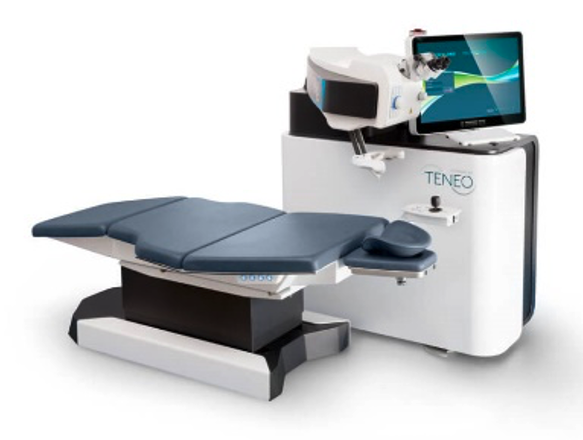
Le Cabinet Foch s’est doté d’un OCT-topographie de toute dernière génération pour le suivi des kératocônes. Il dispose également d’une lampe à UV pour le crosslinking
Le Dr Ghetemme, spécialisé dans les maladies de la cornée, pourra dépister, traiter et suivre un kératocône.